Dengue grave
Viviana Chediack, Miriam Blanco, Carina Balasini, Paula Juárez, Ana L González, Cecilia Domínguez, Darío Godoy, Sonia Vélez, Pablo Saúl, Eduardo Serra, Analía De Cristofano, Monserrat Lloria, Victoria Sánchez, Soledad Areso, Leandro Aguirre, Sofia Esposto, María José Eusebio, María Alejandra Morales, María Cecilia García, María Candela Llerena, Marisol García, Mariela Velásquez, Analía Palaoro, Maria Alejandra Morales, Gabriela Sheehan, Cecilia Pereyra, Juan Videla, Mónica Lares, Wanda Cornistein, Alberto Cremona, Javier Farina, Eleonora Cunto
Comité de Infectología Critica. Sociedad Argentina de Terapia Intensiva, Buenos Aires, Argentina
* Correspondencia: eleonora1958@gmail.com
Los
autores no declaran conflictos de intereses.
Resumen
El dengue es la arbovirosis de mayor incidencia en el mundo, incluye a América y especialmente la Argentina. El virus del dengue es un Flavivirus con 4 serotipos y cuyo vector es el mosquito Aedes aegypti, que tiene hábitos domiciliarios y peridomiciliarios. En 2009, la enfermedad se clasifica en: dengue sin signos de alarma, dengue con signos de alarma y dengue grave; este último es de gran importancia para el médico intensivista. La extravasación de plasma, las hemorragias y el compromiso de órganos son los puntos clave en el diagnóstico y los pilares del tratamiento del dengue grave. El Comité de Infectología Crítica de la Sociedad Argentina de Terapia Intensiva llevó a cabo una exhaustiva revisión de la epidemiología, el diagnóstico, la clínica, el tratamiento y la prevención del dengue grave, con un enfoque para los profesionales de terapia intensiva.
Palabras clave: Dengue; dengue grave; extravasación; hemorragias; tratamiento.
Abstract
Dengue is the most common arboviral
disease worldwide, including America and especially Argentina. It is a
flavivirus with 4 serotypes and whose vector is Aedes aegypti mosquito
with home and around home habits. In 2009 the disease is classified into:
dengue without warning signs, dengue with warning signs and serious dengue, the
latter being of great importance to the intensive care physicians. Plasma
extravasation, bleeding and organ involvement are the key points in diagnosis
and are the basis of severe dengue treatment. El Comité de Infectología Crítica
de la Sociedad Argentina de Terapia Intensiva conducted an exhaustive review of
epidemiology, diagnosis, clinical features, treatment, prevention of severe
dengue, with a focus for the intensive care professionals.
Keywords: Dengue; severe dengue;
extravasation; bleeding; treatment.
Introducción y epidemiología
El dengue es la arbovirosis de mayor incidencia en el mundo, más de una tercera parte de la población mundial vive en áreas de riesgo, es una causa principal de enfermedad y muerte en los trópicos y subtrópicos.
Su creciente importancia como problema
para la salud pública se debe a factores, como el cambio climático, el aumento
rápido y desorganizado de la población en áreas urbanas, el agua potable
insuficiente que obliga a conservarla de manera no apropiada cuando se obtiene,
la inadecuada recolección de residuos y la gran producción de recipientes
descartables que sirven como criaderos del mosquito. Otros factores que
contribuyen son el turismo y las migraciones, las deficiencias en el control de
los vectores y la falta de una vacuna eficaz contra los cuatro serotipos.1
El virus del dengue pertenece a la
familia Flaviviridae y existen cuatro serotipos: 1, 2, 3 y 4. La inmunidad es
específica del serotipo, es decir, la infección por un serotipo determinado
confiere inmunidad permanente contra ese serotipo (inmunidad homóloga) y por
unos meses contra el resto de los serotipos (inmunidad heteróloga). Cualquier
serotipo puede provocar formas graves de la enfermedad, aunque los serotipos 2
y 3 se han asociado con la mayor cantidad de casos graves y de muertes.1
En la Argentina, la aparición de casos se restringe a los meses de temperatura más alta (de noviembre a mayo), en estrecha relación con el surgimiento de brotes en los países limítrofes; en nuestro país, se detectan casos autóctonos.
El vector del dengue es un mosquito perteneciente al género Aedes aegypti principalmente en América y A. albopictus en otros continentes e incluso en nuestro país, en las provincias de Misiones y Corrientes, y hay evidencia de transmisión vertical (transovárica) en los vectores. En la Argentina, se distribuye desde el norte hasta La Pampa.
Se transmite por la picadura de un
vector infectado (hembra) a uno susceptible sano, pero se ha reportado la
transmisión durante el embarazo y por transfusiones.1
Es un mosquito con hábitos domiciliarios y peridomiciliarios. Está en actividad generalmente durante el día. Reposa sobre superficies oscuras y pica preferentemente durante las últimas horas del atardecer y las primeras del amanecer. La vida media de un mosquito adulto macho es de una semana.
Situación regional y nacional
En agosto de 2019, la Organización Panamericana de la Salud alertó acerca de un nuevo ciclo epidémico en la Región de las Américas, con un incremento de casos de dengue y dengue grave en varios territorios de la región.2,3 En la actualidad, en la Región de las Américas, circulan simultáneamente los cuatro serotipos del virus.
En la Argentina, desde la semana
epidemiológica 31 de 2019 (desde el 28 de julio hasta el 3 de agosto de 2019)
hasta la semana epidemiológica 14 de 2020 (desde el 29 de marzo hasta el 4 de
abril de 2020),4 se notificaron al Sistema Nacional de Vigilancia de
la Salud 39.573 casos con sospecha de dengue, 14.237 resultaron confirmados y
probables. Hasta marzo 2020, se registran zonas con circulación viral autóctona
en 17 provincias.4
En el país, el 62% de los casos corresponde
a dengue 1; el 36%, a dengue 4 y menos del 2%, a dengue 2. Hasta febrero de
2020, se han reportado 25 personas fallecidas de entre 14 y 87 años, con dengue
confirmado o probable;3,4 10 con una prueba positiva.4
Diagnóstico
No existe
una técnica de diagnóstico ideal, se dispone de metodologías directas e
indirectas que, en forma complementaria, permiten arribar a un diagnóstico de
certeza. La correcta aplicación de las técnicas disponibles requiere conocer la
cinética de aparición de la viremia y los anticuerpos IgM e IgG en las
infecciones por estos agentes (Figura 1).
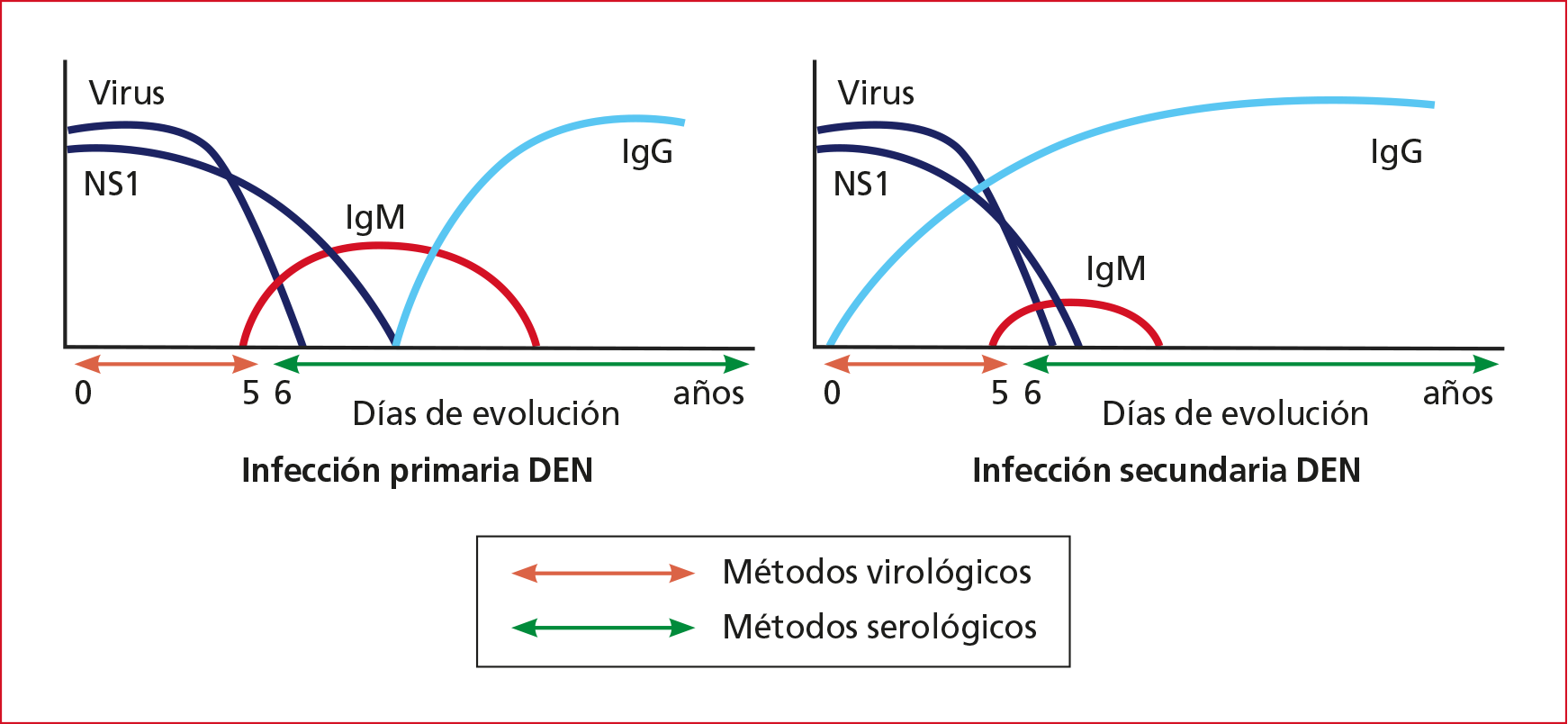
Figura 1. Cinética de la viremia y los anticuerpos durante las infecciones primarias o las reinfecciones.
Se reconoce
una fase de circulación viral breve que, en general, desaparece al iniciarse la
producción de anticuerpos neutralizantes. Las muestras deben remitirse con la
fecha de extracción y la fecha de inicio de los síntomas, además de la ficha
epidemiológica correspondiente, para seleccionar las técnicas apropiadas según el
caso. Las muestras de elección son el suero y el líquido cefalorraquídeo cuando
hay compromiso neurológico. Deben tomarse en condiciones de esterilidad y
mantenerse a 4 ºC hasta la llegada al laboratorio. Se deben evitar ciclos de congelado/descongelado. En el caso de fallecidos, es factible el estudio de los órganos por
metodologías directas, es necesario que las muestras se mantengan a -70 ºC o a la menor temperatura disponible.5
Si la primera muestra se tomó con menos de 7 días de evolución desde el inicio
de los síntomas, se intentará demostrar la presencia de antígenos virales
(detección de proteínas virales no estructurales), aislar el virus (replicación
viral en cultivos celulares, ratones o inoculación de mosquitos) o detectar el
genoma viral (reacción en cadena de la polimerasa por transcripción inversa
convencional o en tiempo real, RCP-TI o RCP-tr). Actualmente se cuenta con
metodologías que amplifican distintas regiones del genoma viral. Las
metodologías en tiempo real (RCP-TI-tr) tienen una sensibilidad más alta, permiten procesar un mayor número
de muestras y en menor tiempo con respecto a la técnica convencional (RCP-TI).
Las metodologías moleculares pueden tener un formato in house (Red
Nacional) o comercial, utilizando protocolos que detectan un único genoma viral
o combinaciones de ellos.
Criterios de laboratorio para la clasificación y la notificación de los casos de dengue
Definición de caso clínico (Figura 2)
Caso sospechoso
Caso que cumple con la definición clínica.
Caso probable
Clínica + IgM positiva o NS1 positiva.
Caso confirmado
Clínica + RCP-TI o aislamiento o IgM en líquido cefalorraquídeo o seroconversión IgG medida por prueba de neutralización por reducción de placas con evaluación de cruces serológicos.
Caso sospechoso no
concluyente
Clínica + RCP-TI negativa o NS1 negativa o IgM negativa en muestra con menos de los días de evolución estipulados para cada agente.
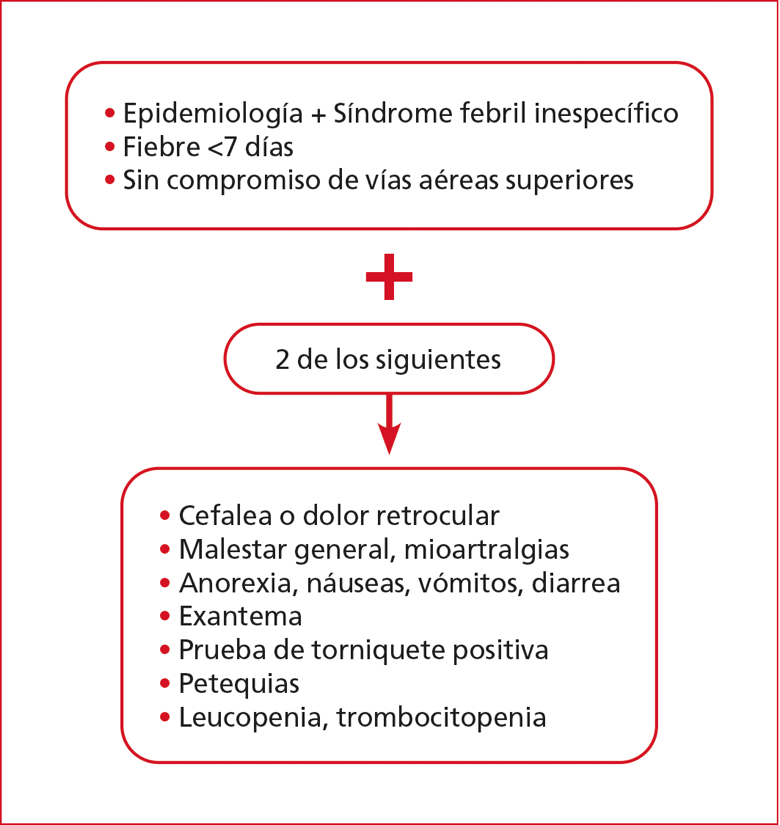
Figura 2. Definición de caso clínico.
Reactivos comerciales
Se dispone
de reactivos comerciales que permiten detectar la proteína no estructural NS1
mediante técnicas de ELISA o pruebas rápidas, en el suero de personas
infectadas por dengue en los primeros 13 días de la enfermedad, se detecta
inclusive en presencia de anticuerpos IgM. Esta técnica no discrimina serotipo,
pero permite el procesamiento de un gran número de muestras tempranas en un
corto tiempo. Se ha evaluado el desempeño del ELISA NS1 utilizado en el ámbito
de la Red Nacional y se ha observado menor sensibilidad frente a los serotipos
2 y 4, aunque no se ha evidenciado cruce serológico con los otros flavivirus
que han circulado en la Argentina, durante los últimos años.
Cuando un paciente requiere diagnóstico de infección por dengue y lleva cuatro o más días de evolución, la detección de anticuerpos IgM ha sido una herramienta fundamental para la vigilancia del dengue y de otros arbovirus, pero no tiene valor confirmatorio considerando la existencia de cruces serológicos y la persistencia de los anticuerpos IgM inclusive por más de un año en un porcentaje de los pacientes. Estos aspectos son muy relevantes particularmente frente a la detección de los primeros casos en una región para asegurar que se enfrenta el inicio de una nueva circulación viral.
La detección del genoma viral por RCP-TI-tr permite confirmar el diagnóstico en el nivel local. Un resultado positivo de las técnicas moleculares confirma la infección, pero un resultado negativo no es suficiente para descartar un caso sospechoso y debe estudiarse una muestra de suero tomada durante la convalecencia por métodos de diagnóstico indirecto o serológico.
El diagnóstico también se puede confirmar por métodos serológicos mediante el estudio de un par de sueros (período agudo-convaleciente) por técnica de neutralización en cultivos celulares (PRNT90). La cuadruplicación del título de anticuerpos indicará la existencia de un proceso agudo.
El dengue es una enfermedad de
notificación obligatoria para los profesionales médicos y bioquímicos
intervinientes en un caso sospechoso.
Clasificación
En 1997, la Organización Mundial de la
Salud (OMS) publicó una clasificación donde describen tres categorías de
infección por dengue sintomático: Fiebre de dengue, Fiebre hemorrágica del
dengue, Shock por dengue.6 Este esquema de clasificación propuesto
ha sido muy cuestionado, por considerarse rígido, dependiente de los resultados
de laboratorio, poco útil para el manejo clínico y no inclusivo en lo que
respecta a las formas graves del dengue.1
Por esta razón, en 2009, la OMS publica un nuevo esquema de clasificación, luego del estudio internacional DENCO (Dengue Control), cuyo objetivo principal fue encontrar una forma de clasificar la enfermedad e identificar los signos de alarma que sean útiles. La clasificación sugerida es binaria, dengue y dengue grave, y describe las siguientes categorías:
a. Dengue sin signos de alarma: se puede realizar un diagnóstico presuntivo de infección por dengue en el lugar de residencia o viaje a un área endémica, más fiebre y dos de los criterios de la Figura 3.
b. Dengue con signos de alarma: incluye la infección por dengue como se definió anteriormente, además de cualquiera de los criterios de la Figura 3.
c. Dengue grave: incluye la infección por dengue como se definió antes, además, al menos, uno de los criterios que se detallan en la Figura 3.
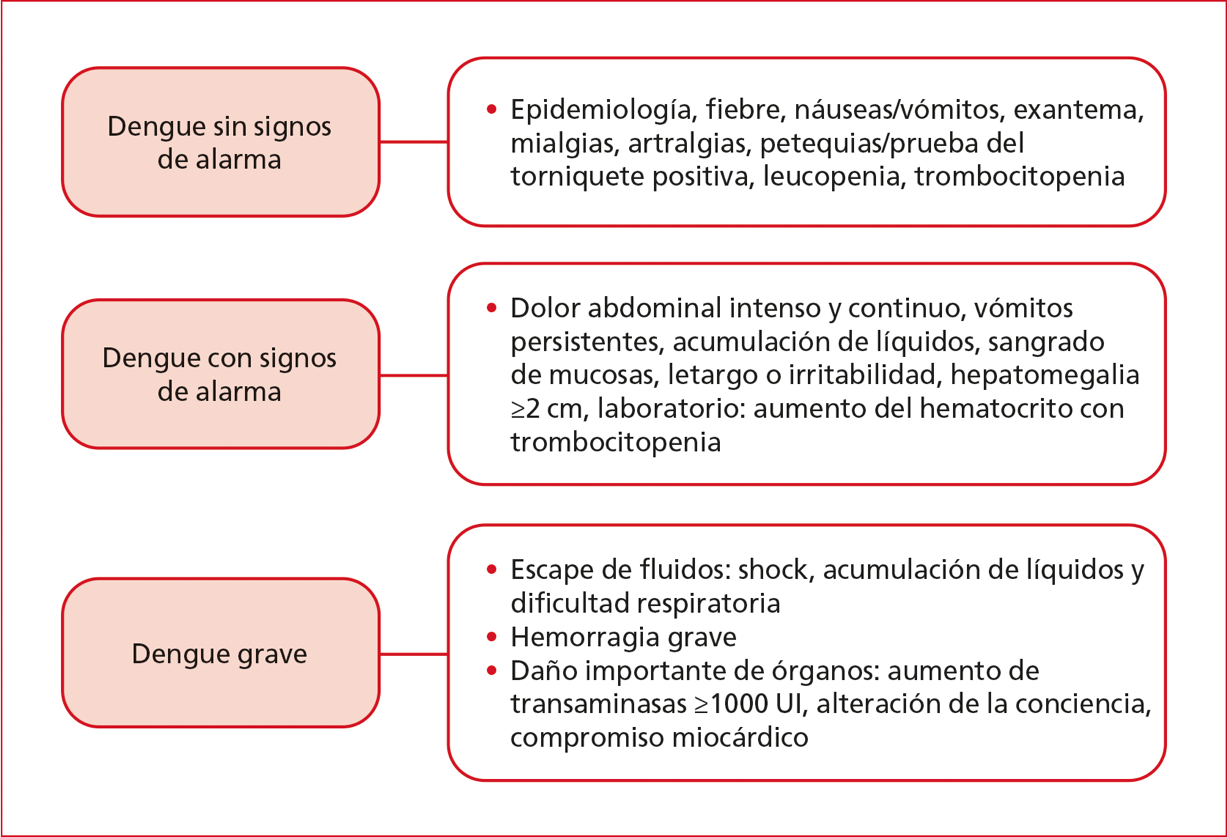
Figura 3. Clasificación de dengue, Organización Mundial de la Salud, 2009.
Este esquema fue propuesto para poder realizar un reconocimiento precoz del cuadro clínico y mejorar las decisiones en cuanto a su manejo. Esta clasificación también fue cuestionada por la falta de claridad en cuanto al criterio de dengue grave y los diferentes tipos de enfermedad dentro de cada categoría.
Por lo tanto, el dengue grave ocurre
entre los días 4 o 5, con signos de alarma previos, extravasación de plasma,
hemorragias o daño grave de órganos. Con estos criterios de gravedad, se obtuvo
una sensibilidad del 95% y una especificidad del 97%.1
Fases del dengue
Después del período de incubación de 4 a 10 días, la enfermedad comienza abruptamente y pasa por tres fases que se detallan en la Figura 4.
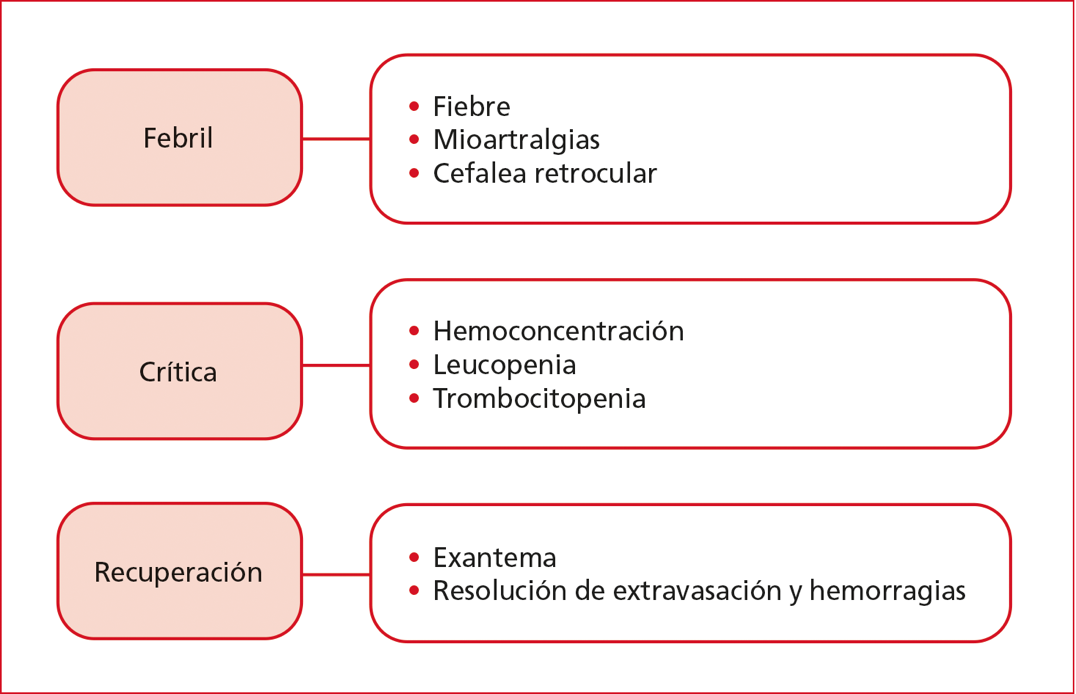
Figura 4. Fases de la enfermedad.
La fase febril, cuya duración es variable (entre 3 y 6 días en niños y de 4 a 7 días en adultos), se asocia a la viremia, hay una alta posibilidad de transmisión si la persona es picada por un mosquito vector. En esta etapa, el paciente puede tener, además de fiebre, mialgias y artralgias, cefalea, astenia, exantema, prurito y síntomas digestivos, como discreto dolor abdominal y, a veces, diarrea. Es frecuente detectar leucopenia con linfocitosis relativa, trombocitopenia e incremento de las transaminasas.
Los pacientes pueden desarrollar manifestaciones hemorrágicas leves, como epistaxis, gingivorragias, petequias, púrpuras o equimosis, sin que correspondan a un cuadro de dengue grave. Los sangrados ginecológicos, tanto la menorragia como la metrorragia, pueden ser de intensidad variable. Es posible que los pacientes requieran internación para una mejor observación o para un tratamiento de reposición de líquidos o de sangre. Se los considerará como casos de dengue grave.
Cuando desaparece la fiebre, el enfermo puede mejorar o empeorar. El empeoramiento está precedido por uno o más signos clínicos conocidos como signos de alarma (Figura 5), ya que anuncian la inminencia del shock.

Figura 5. Signos de alarma en el dengue.
Es fundamental controlar, de
manera estricta, al paciente durante 48 h después de la desaparición de la
fiebre, que ocurre los días 4-7 de iniciado el cuadro clínico, ya que constituye la etapa de
mayor riesgo de complicaciones: fase crítica.
La fase crítica se caracteriza por la extravasación de plasma (escape de líquidos desde el espacio intravascular hacia el extravascular), que puede llevar al shock hipovolémico (piel fría, pulso débil, taquicardia, hipotensión). Debido a la extravasación de plasma, el hematocrito sube, lo que constituye un método confiable para el monitoreo de la fuga de plasma.
El shock sobreviene cuando se pierde un volumen crítico de plasma, generalmente, esta situación va precedida de signos de alarma (Figura 5). El shock es netamente hipovolémico, al menos, en su fase inicial. Durante el shock o después, es cuando se producen, más a menudo, las grandes hemorragias (hematemesis, melena y otras). Prevenir el shock es prevenir las grandes hemorragias.
La tasa de mortalidad es del 30-50% en
pacientes que llegan a la etapa crítica de la enfermedad sin un diagnóstico y
tratamiento adecuados.7
Fase de recuperación
Durante esta fase, la fuga de plasma y
la hemorragia se resuelven, los signos vitales se estabilizan y los líquidos
acumulados se reabsorben. Puede aparecer una erupción adicional (una erupción
eritematosa confluente con pequeñas islas de piel no afectada que, a menudo, es
pruriginosa, descrita como “islas blancas en un mar rojo”) durante la fase de
convalecencia (dentro de uno o dos días de la defervescencia y durar 1-5 días).8
Exámenes complementarios útiles
Las plaquetas pueden descender progresivamente desde la etapa febril, pero este descenso se hace más intenso en la etapa crítica. No existe una estricta correlación entre la trombocitopenia y el sangrado. Así mismo, esta disminución progresiva de las plaquetas constituye una indicación para un control repetido y estricto del paciente porque puede ser un marcador de progresión de enfermedad. La plaquetopenia o trombocitopenia no es debida a un déficit de producción sino a la destrucción masiva periférica, por un mecanismo inmunomediado (anticuerpos antivirales con reacción cruzada contra las plaquetas), de carácter transitorio, por lo cual se van a recuperar, de manera espontánea, después de un breve período. Cuando las plaquetas comienzan a elevarse, indican que el paciente ha comenzado a mejorar.
El hematocrito y el recuento de plaquetas son los exámenes de laboratorio clínico indispensables. El resto de los exámenes complementarios deben realizarse de acuerdo con el cuadro clínico del paciente: coagulograma, proteínas totales, albúmina, ionograma, gasometría, urea, creatinina y transaminasas. Los estudios por imágenes (radiografía de tórax, ecografía), son útiles para evaluar si hay líquido libre en la cavidad abdominal o en las serosas (pericardio, pleura), antes de que sean clínicamente evidentes. La ecocardiografía puede servir para evaluar el derrame pericárdico, además permite evaluar la contractilidad miocárdica y medir la fracción de eyección del ventrículo izquierdo, ante la sospecha de miocarditis.
Dengue grave
El dengue
grave afecta al 5% de los pacientes, con peligro de muerte inminente, y se
caracteriza por extravasación de plasma, hemorragias y compromiso de órganos
(Figura 6). El mecanismo inicial para compensar el shock es la vasoconstricción
periférica y la taquicardia con extremidades frías y relleno capilar lento. Si
persiste, se asocia hipoxemia, acidosis metabólica y falla de distintos
órganos.8 Saiful Safuan Md-Sani et al,9 en un estudio de
199 pacientes de Malasia sobre factores predictivos independientes de muerte en
pacientes con dengue grave. El análisis multivariado, con ajuste por edad y
sexo, reveló que el letargo, el sangrado, la frecuencia cardíaca, el
bicarbonato y el lactato séricos eran estadísticamente significativos.
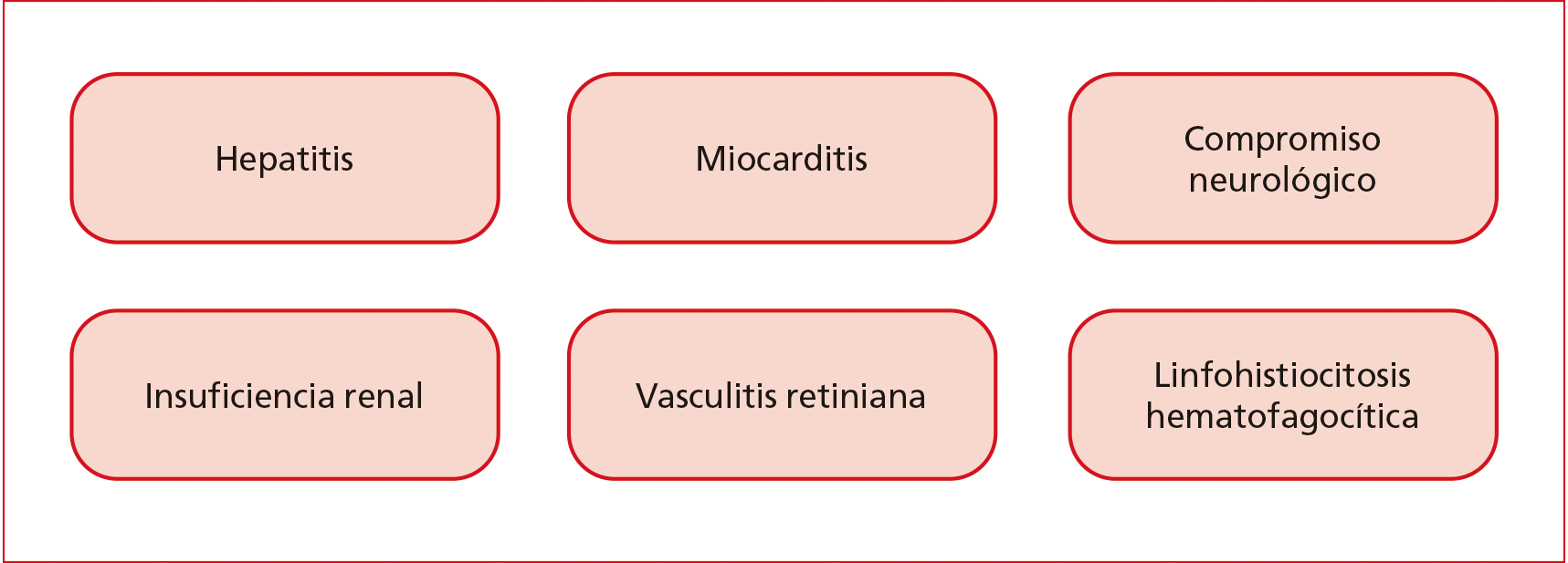
Figura 6. Compromiso de órganos.
Escenarios clínicos y tratamiento del dengue grave
En el dengue, se pueden presentar tres escenarios: 1) extravasación de plasma, 2) hemorragias y 3) compromiso de órganos.
1) Extravasación de plasma
Una de las características clínicas del dengue grave es el aumento de la permeabilidad capilar que conduce al escape de plasma. La patogenia de esta vasculopatía es probablemente multifactorial.10 Si no se controla, se produce una pérdida del volumen intravascular y shock hipovolémico. El escape de plasma ocurre en la fase crítica en el momento de la defervescencia.11 Se debe realizar un exhaustivo y frecuente examen físico para detectar signos y síntomas de alarma, como derrame pleural o ascitis.
La monitorización horaria de los signos vitales está especialmente indicada para detectar signos tempranos de descompensación:
= En las primeras etapas, el paciente puede verse engañosamente bien: los cambios fisiológicos pueden compensar la reducción de la perfusión tisular para que la presión arterial se mantenga dentro de los límites normales.
= La taquicardia y la perfusión cutánea reducida que se manifiestan como extremidades frías y pegajosas con un retraso en el tiempo de llenado capilar de más de 2 segundos son signos tempranos.
= El estrechamiento de la presión del pulso desde el inicio y especialmente por debajo de 20 mmHg (sobre todo en niños), así como la hipotensión postural pueden anunciar la descompensación.
Se necesita una reanimación urgente,
pero juiciosa en este punto, a fin de restaurar el volumen intravascular.
Perder este oportuno período puede generar que el paciente desarrolle
hipotensión franca, disfunción multiorgánica, shock irreversible y que muera.12
En esta etapa, el objetivo del tratamiento es restaurar el volumen intravascular:
= En el paciente con shock compensado con signos de perfusión reducida y presión sistólica normal, se debe realizar un hemograma antes de administrar líquidos por vía intravenosa. La respuesta clínica a los fluidos debe evaluarse cada hora (como mínimo) para determinar la adecuada reanimación. Está indicada la monitorización repetida del hematocrito.
= El paciente que desarrolla shock con hipotensión arterial requiere tratamiento de urgencia y las medidas de reanimación deben ser agresivas, se debe realizar una monitorización frecuente (p. ej., cada 15 min). Los parámetros de monitorización incluyen presión arterial y del pulso, frecuencia cardíaca, frecuencia respiratoria, saturación de oxígeno y diuresis. El equilibrio entre la administración suficiente de líquido intravenoso para restaurar el volumen intravascular y evitar la sobrecarga de líquido en las etapas posteriores es un desafío, porque la sobrecarga en la etapa de recuperación conduce a una morbilidad significativa.
¿Qué fluido intravenoso es el
adecuado?
Se ha estudiado la elección de los líquidos intravenosos en poblaciones pediátricas. En un estudio comparativo aleatorizado, doble ciego de cuatro líquidos intravenosos (solución salina al 0,9%, Ringer lactato, dextrán y gelafundina) en 50 niños con shock por dengue, se halló que los coloides restauraron el índice cardíaco, la presión arterial y el hematocrito más rápidamente que los cristaloides.13 En otro estudio de 230 niños con shock por dengue, no hubo una ventaja clara de uno u otro de los cuatro fluidos, durante la reanimación inicial, aunque los coloides revirtieron más rápidamente el shock en aquellos con una presión de pulso de 10 mmHg.14 Las publicaciones que evalúan la elección del líquido en adultos con dengue son limitadas y no hay ensayos aleatorizados que comparen cristaloides y coloides. Un estudio observacional de Taiwán en 49 adultos con dengue halló que quienes recibieron líquidos orales tuvieron una estancia hospitalaria media significativamente más corta que los tratados con líquidos intravenosos (5.3 ± 2.2 vs. 7.4 ± 2.7 días; p = 0,007).15 La directriz de la OMS 2009 recomienda administrar cristaloides a adultos y niños con shock compensado. Si no hay mejoría, se administra un segundo bolo de cristaloide o coloide. Por el contrario, para adultos y niños con shock profundo, se recomiendan los cristaloides o coloides precoces con un cambio a cristaloides a medida que los pacientes mejoran.15 La terapia de fluidos intravenosos en pacientes con dengue y fuga plasmática severa debe guiarse por los protocolos de manejo de fluidos de la OMS basados en la evidencia, con déficit calculado de fluidos, reanimación de fluidos juiciosa según el peso durante varias horas, monitorización intensiva de la presión del pulso, la presión arterial y el hematocrito sérico, y disminución de la reanimación con líquidos ante la mejoría clínica.16 Existen pocos datos clínicos de buena calidad sobre el manejo de líquidos en adultos mayores con comorbilidad cardíaca en quienes la reanimación agresiva con líquidos puede complicarse por una sobrecarga de líquidos.
2) Hemorragia
La
trombocitopenia es un sello distintivo de la infección por dengue. En un
estudio de Taiwán, hasta el 85% de los pacientes con fiebre del dengue tenía un
recuento de plaquetas <100.000/mm3. En un estudio de Trinidad y
Tobago, hasta el 45% de los pacientes tenía trombocitopenia severa con recuento
de plaquetas <20.000/mm3.17 Las manifestaciones
hemorrágicas son frecuentes e incluyen desde epistaxis autolimitada y
gingivorragia hasta hemorragia gastrointestinal potencialmente mortal. El
sangrado en el dengue se ha atribuido, con frecuencia, a la trombocitopenia. Un
gran estudio prospectivo en Vietnam demostró que el dengue en niños de 2 a 15
años se asoció con una mayor fuga de plasma y shock, mientras que la
trombocitopenia, el sangrado y el deterioro de los órganos fueron más comunes
en pacientes de 15 años o más.18 Los autores postularon que el
aumento de la incidencia de sangrado en adultos puede deberse a diferencias
fisiológicas, más infecciones secundarias y probabilidad de comorbilidades que
pueden predisponerlos al sangrado y disminuir los recuentos basales de
plaquetas. Si bien la transfusión profiláctica de plaquetas puede parecer
lógica, varios estudios documentaron que el riesgo de sangrado en el dengue no
estaba relacionado con la gravedad de la trombocitopenia. Investigaciones
adicionales sobre el papel de la transfusión de plaquetas profiláctica para
reducir el sangrado en el dengue sugirieron que no tiene un beneficio
comprobado en el tratamiento de pacientes con dengue sin sangrado significativo.
Lum et al estudiaron retrospectivamente el efecto de la transfusión preventiva
de plaquetas y plasma fresco congelado en 106 niños con síndrome de shock por
dengue. La transfusión preventiva de hemoderivados no redujo significativamente
la incidencia de sangrado (60% vs. 43,5%; p = 0,136). En aquellos que
recibieron productos sanguíneos, aumentaron la incidencia de edema pulmonar
(30% vs. 6,5%; p = 0,006) y la estancia hospitalaria durante dos días
(p<0,001). En un estudio observacional retrospectivo de 788 adultos con
dengue y recuentos de plaquetas <20.000/mm3 sin sangrado al
comenzar el estudio, no hubo diferencias significativas en el resultado del
sangrado entre los grupos de transfusión de plaquetas y no transfundidos (23,5%
vs. 18,2%, respectivamente; p = 0,08). La mediana de la estancia hospitalaria
fue de 6 días en el grupo transfundido y de 5 días en el grupo no transfundido
(p<0,001).16 El estudio anterior sugirió que la trombocitopenia y
el sangrado por dengue, además de otros mecanismos, pueden ser el resultado de
una disfunción inmune debido a las citocinas y la destrucción de las plaquetas
después de su unión a anticuerpos específicos infectadas por virus. Según la
bibliografía actual, la transfusión de productos sanguíneos debe realizarse
solo si hay sangrado severo o sospecha clínica de sangrado severo en un
paciente con hipotensión inexplicable. No existe un tratamiento específico.
Evitar los medicamentos que potencian el riesgo de sangrado (antinflamatorios
no esteroides).
3) Compromiso de órganos
En 2009, la OMS incluyó la insuficiencia orgánica grave como un criterio adicional para el diagnóstico de dengue grave. Los mecanismos postulados de las complicaciones miocárdicas incluyen invasión viral directa de los miocardiocitos, así como el efecto indirecto de la respuesta inflamatoria a la lesión inicial.19 Las anomalías cardíacas incluyeron bradicardia relativa, fibrilación auricular, arritmia ventricular, cambios del segmento ST que simulan infarto de miocardio y fracción de eyección deprimida. Muchos casos de manifestaciones cardíacas de infección por dengue son asintomáticos y poco reconocidos.
En una cohorte prospectiva de 486 casos, la incidencia de complicaciones neurológicas fue del 9,3%.20 Una revisión de Carod-Artal et al propuso que las características neurológicas del dengue se pueden agrupar de acuerdo con: 1) el compromiso del sistema nervioso central (p. ej., encefalopatía por alteraciones metabólicas y encefalitis debida a la invasión viral directa del parénquima cerebral), 2) las complicaciones neuromusculares (p. ej., síndrome de Guillain-Barré, rabdomiólisis) y 3) las complicaciones neurooftalmológicas asociadas (p. ej., neuropatía óptica y maculopatía).21 Ante la falta de una terapia antiviral específica, el tratamiento de la encefalopatía y la encefalitis asociadas al dengue suele ser de apoyo, e incluye antipiréticos, hidratación adecuada y manejo de la vía aérea. Es prudente descartar el dengue como causa de tales presentaciones en áreas endémicas y en situaciones de brote. Estos cuadros son, con frecuencia, autolimitados, y los pacientes, a menudo, se recuperan por completo. Dada la ausencia de ensayos controlados aleatorizados que aborden estas afecciones, las enfermedades inmunomediadas, como la mielitis o el síndrome de Guillain-Barré, se deben manejar con el tratamiento estándar.
La hepatomegalia es una señal de alarma de dengue grave y un nivel de aminotransferasa hepática ≥1000 U/l es un criterio para considerarlo. El 93,3% de los pacientes tenía AST sérica elevada. El dengue debe ser un diagnóstico diferencial en una región endémica cuando un paciente tiene un cuadro compatible con hepatitis. No hay terapéutica específica disponible para la afectación hepática en el dengue. Los medicamentos hepatotóxicos deben suspenderse para reducir la lesión hepática adicional. El paracetamol se usa como medicamento antipirético. En los pacientes críticos con elevaciones marcadas de aminotransferasas hepáticas, se debe considerar y excluir la hepatotoxicidad inducida por paracetamol. La función hepática se suele normalizar durante la fase de recuperación, con recuperación hepática completa sin efectos a largo plazo.
La lesión renal aguda en el paciente con dengue grave se asocia con mayor mortalidad. En un estudio de 519 pacientes con dengue, la tasa de mortalidad fue más alta en el grupo con insuficiencia renal que el grupo sin este cuadro (28,6% vs. 1,2%; p <0,001).22 La fisiopatología de la insuficiencia renal en el dengue no está clara. Los mecanismos propuestos incluyen efecto viral directo sobre el tejido renal, lesión renal inducida inmunológicamente, deposición de pigmento hemo en los túbulos renales23 y quizás principalmente, la hipoperfusión renal debido a la fuga de plasma.24 El riesgo de lesión renal a través de este último mecanismo puede reducirse mediante una evaluación cuidadosa para detectar signos de advertencia de hipoperfusión tisular. Si se detecta, el volumen intravascular debe reponerse de manera oportuna para restablecer la perfusión y prevenir un mayor daño renal. El compromiso renal también debe impulsar una vigilancia más estrecha en estos pacientes en vistas de la alta mortalidad.
La
hemofagocitosis en el dengue se describió en muchos informes de casos. Es una
complicación rara, pero fatal. En un informe de seis casos de Tan et al, todos
tenían fiebre persistente, citopenia, aminotransferasas hepáticas y ferritina
marcadamente elevadas.25
Dengue y bacteriemia asociada
En un estudio
de Singapur, 18 pacientes de 9553 pacientes con dengue tenían bacteriemia,
detectada en hemocultivos obtenidos menos de 72 h después del ingreso
hospitalario.26 Los autores comunicaron que los casos (dengue y
bacteriemia) versus los controles (solo dengue) tuvieron una estancia
hospitalaria más larga (mediana 11 vs. 4 días; p <0,01). Tres pacientes
(16,7%) debieron ingresar en la Unidad de Cuidados Intensivos y luego murieron.
Ninguno de los controles requirió cuidados intensivos o falleció. En vistas de
la alta mortalidad reportada, se deben considerar la recolección de
hemocultivos y la medición de los niveles de proteína C reactiva o
procalcitonina en pacientes críticos con dengue severo que requieren cuidados
intensivos. Los marcadores inflamatorios elevados que sugieren una infección
bacteriana concomitante obligan a buscar el origen de la infección y a
administrar antibióticos empíricos. Los antibióticos deben suspenderse si no
hay evidencia clínica de infección.
Ensayos terapéuticos
Además de los
ensayos clínicos con corticoides (metilprednisolona y prednisolona) e
inmunoglobulinas, otros estudios clínicos aleatorizados terapéuticos incluyeron
doxiciclina y tetraciclina, pentoxifilina, cloroquina, balapiravir, celgosivir
y lovastatina. La doxiciclina, la tetraciclina, la pentoxifilina y la
lovastatina fueron investigadas por sus efectos inmunomoduladores en el dengue,
mientras que la cloroquina, el balapiravir y el celgosivir fueron evaluados por
sus efectos antivirales. De estos ensayos, los cuatro estudios controlados con
placebo (cloroquina, balapiravir, celgosivir y lovastatina) no mostraron ningún
beneficio en el grupo de intervención en comparación con los estándares de
atención existentes. El estudio de Castro et al demostró que la doxiciclina y
la tetraciclina redujeron las citocinas proinflamatorias en el dengue, pero no
midieron los resultados clínicos.27
Prevención
La OMS recomienda una estrategia global
para la prevención y el control, la coordinación y colaboración entre múltiples
sectores proponiendo un manejo integral de erradicación del vector con medidas
sostenidas en el tiempo, guiadas por la prevención, la vigilancia
epidemiológica y el manejo de pacientes en el sistema de salud, de una manera
sostenible en el tiempo, costo efectiva y ecológicamente posible. Esta
estrategia propone cinco elementos técnicos: diagnóstico y manejo de los
pacientes, integración entre preparación y vigilancia durante los brotes,
control del vector sostenido en el tiempo, implementación de vacunación e
investigación básica y operativa.28
Medidas de
prevención de la picadura del mosquito:1
= Utilizar repelentes que contengan DEET (N,N-dietil-meta-toluamida). La concentración de DEET puede variar de un producto a otro y en las diferentes formas de presentación. La duración de la protección depende de la concentración. Un producto con DEET al 10% protege durante 2 o 3 h aproximadamente; en cambio, al 25% la protección es de 6 h en promedio. La American Academy of Pediatrics recomienda que los repelentes que se usan en niños no deben contener más de un 30% de DEET. El consenso de esta sociedad no recomienda usar repelentes en niños <2 meses de edad.
= Colocar mosquiteros en puertas y ventanas.
= Proteger camas, cunas y con telas mosquiteras (tules).
= Proteger con telas mosquiteras las camas de los pacientes internados con diagnóstico de dengue (no en terapia Intensiva).
La fumigación no es suficiente para eliminar el mosquito; los insecticidas eliminan mosquitos adultos y siempre se deben eliminar todos los recipientes que acumulan agua en las casas y espacios públicos (acción importante coordinada por las autoridades sanitarias).
Vacunas
En mayo de 2019, la Food and Drug Administration autorizó la vacuna del laboratorio Sanofi Pasteur (Dengvaxia®) para pacientes de 9 a 16 años, en tres dosis (0, 6 y 12 meses), pero en otros países, como Brasil, México (con tasas elevadas de dengue grave) de 9 a 45 años. La vacuna tiene una mejor respuesta contra los serotipos 3 y 4, la Food and Drug Administration informa una eficacia del 76% para prevenir el dengue y se está evaluando la eficacia de la protección en el tiempo.
Puntos clave
= Las manifestaciones varían desde caso asintomático/leve hasta enfermedad grave.
= En 2009, la OMS desarrolló un nuevo sistema de clasificación para la población adulta.
= Manejo juicioso de líquidos y monitorización frecuente.
= Las transfusiones de plaquetas profilácticas son infundadas.
= Pueden ocurrir complicaciones cardíacas, renales, hepáticas o neurológicas.
= Actualmente no existe un antiviral eficaz contra el dengue.
Conclusiones
Las formas graves de dengue se conocieron en la década de 1950, durante una epidemia en Filipinas y Tailandia. En la actualidad, se ha extendido a todos los continentes, y la cantidad de casos y su gravedad aumentan progresivamente.
Hay
pacientes que son hospitalizados por los signos de alarma y que, pese a aplicar
los protocolos terapéuticos vigentes, evolucionan a formas graves de dengue y
requieren cuidados más estrictos. No parecen existir suficientes elementos
clínicos y de laboratorio para predecir qué pacientes hospitalizados por signos
de alarma desarrollarán dengue grave.
Si bien la mayoría de los pacientes con dengue evoluciona favorablemente, la tasa de mortalidad por dengue grave (cada año, obliga a hospitalizar a 500.0000 personas en América Latina) es del 2,5%, aunque si se detecta a tiempo y se trata adecuadamente, se puede reducir a menos del 1%.
Bibliografía
1. Enfermedades
infecciosas. Dengue. Guía para el
Equipo de Salud.
4ª ed. Ministerio de Salud de
la Nación; 2015.
2. Organización Panamericana de la Salud/ Organización Mundial de la Salud (OPS/OMS). Web Bulletins. PAHO: warns of the complex situation of
dengue in Latin America and the Caribbean. Disponible en: https://www.paho.org/hq/index.php?option=com_content&view=article&id=15365:paho-warns-of-the-complex-situation-of-dengue-in-latin-america-and-the-caribbean&Itemid=135&lang=en
3. Organización Panamericana de la Salud/ Organización Mundial de la Salud (OPS/OMS). Actualización Epidemiológica:
Dengue. Disponible en: https://www.paho.org/sites/default/files/2020-02/2020-feb-7-phe-actualizacion-epi-dengue.pdf
4. Dirección Nacional de Epidemiologia e Información Estratégica, Ministerio
de Salud, Argentina. Boletín integrado de vigilancia N° 492. Semana
epidemiológica 14, 2020. Ministerio
de Salud de Nación. Disponible en: https://bancos.salud.gob.ar/sites/default/files/2020-05/biv_492_se_14.pdf
5. Instructivo
de Toma de Muestra para derivación.
Disponible en: http://www.anlis.gov.ar/inevh/
6. Organización Mundial de la Salud. Fiebre hemorrágica del dengue: diagnóstico, tratamiento, prevención y control. 2ª
ed.
Ginebra: OMS; 1997.
7. World Health Organization. Dengue guidelines for
diagnosis, treatment, prevention, and control. Geneva:
SEAMEO Regional Tropical Medicine and Public Health Network; 2009.
8. Organización Panamericana de la Salud. Dengue: guías para la atención de enfermos en la Región de las Américas. 2ª ed.
Washington, DC: OPS; 2016.
9. Saiful Safuan Md-Sani, Julina Md-Noor, Winn-Hui Han,
et al. Prediction of mortality in severe dengue cases. BMC Infect Dis 2018;
18:232. https://doi.org/10.1186/s12879-018-3141-6
10. Yacoub S, Wertheim H, Simmons CP, Screaton G, Wills B. Cardiovascular manifestations of the emerging
dengue pandemic. Nat Rev Cardiol 2014;11(6):335-345. https://doi.org/10.1038/nrcardio.2014.40
11. Rigau-Perez JG, Clark GG, Gubler DJ, Reiter P, Sanders E, Vorndam AV. Dengue and dengue haemorrhagic fever.
Lancet 1998;352(9132):971-977. https://doi.org/10.1016 /s0140-6736 (97) 12483-7
12. World Health Organization. Handbook for clinical
management of dengue. Geneva: World Health Organization; 2012.
13. Dung NM, Day NP, Tam DT, et al. Fluid replacement in
dengue shock syndrome: a randomized, double-blind comparison of four
intravenous-fluid regimens. Clin Infect Dis 1999;29(4):787-794. https://doi.org/10.1086/520435
14. Ngo NT, Cao XT, Kneen R, et al. Acute management of
dengue shock syndrome: a randomized double-blind comparison of 4 intravenous
fluid regimens in the first hour. Clin Infect Dis 2001;32(2):204-213. https://doi.org/10.1086/318479
15. Lee IK, Lee WH, Yang KD, Liu J. Comparison of the
effects of oral hydration and intravenous fluid replacement in adult patients
with non-shock dengue hemorrhagic fever in Taiwan. Trans R Soc Trop Med Hyg
2010;104(8):541-545. https://doi.org/10.1016/j.trstmh.2010.05.003
16. Lee TH, Wong JG, Leo YS, et al. Potential harm of
prophylactic platelet transfusion in adult dengue patients. PLoS Negl
Trop Dis 2016;10(3): e0004576. https://doi.org/10.1371/journal.pntd.0004576
17. Sharma A, Charles K, Chadee D, Teelucksingh S. Dengue hemorrhagic fever in Trinidad and Tobago: a
case for a conservative approach to platelet transfusion. Am J Trop Med Hyg
2012;86(3):531-535. https://doi.org/10.4269/ajtmh.2012.10-0209
18. The T, Thu T, Minh D, et al.
Clinical features of dengue in a large Vietnamese cohort: intrinsically lower
platelet counts and greater risk for bleeding in adults than children. PLoS
Negl Trop Dis 2012;6(6):1679. https://doi.org/10.1371/journal.pntd.0001679
19. Salgado DM, Eltit JM, Mansfield K, et al. Heart and
skeletal muscle are targets of dengue virus infection. Pediatr Infect Dis J
2010;29(3):238-242. https://doi.org/10.1097/INF.0b013e3181bc3c5b
20. Sahu R,
Verma R, Jain A, et al. Neurologic
complications in dengue virus infection: a prospective cohort study. Neurology
2014;83(18):1601-1616. https://doi.org/10.1212/WNL.0000000000000935
21. Carod-Artal FJ, Wichmann O, Farrar J, Gascón J. Neurological complications of dengue virus
infection. Lancet Neurol 2013;12(9):906-919. https://doi.org/10.1016/S1474-4422(13)70150-9
22. Kuo MC, Lu PL, Chang JM, et al. Impact of renal
failure on the outcome of dengue viral infection. Clin J Am Soc Nephrol
2008;3(5):1350-1356. https://doi.org/10.2215/CJN.00020108
23. Oliveira JF, Burdmann EA. Dengue-associated acute
kidney injury. Clin Kidney J 2015;8(6):681-685. https://doi.org/10.1093/ckj/sfv106
24. Laoprasopwattana K, Pruekprasert P, Dissaneewate P,
Geater A, Vachvanichsanong P. Outcome of dengue hemorrhagic fever-caused acute
kidney injury in Thai children. J Pediatr 2010;157(2):303-309. https://doi.org/10.1016/j.jpeds.2010.02.008
25. Tan LH, Lum LC, Omar SF, Kan FK. Hemophagocytosis in dengue: comprehensive report
of six cases. J Clin Virol 2012;55(1):79-82. https://doi.org/10.1016/j.jcv.2012.06.005
26. Thein TL, Ng EL, Yeang MS, Leo YS, Lye DC. Risk factors for concurrent bacteremia
in adult patients with dengue. J Microbiol Immunol Infect 2017;50(3):314-320. https://doi.org/10.1016/j.jmii.2015.06.008
27. Castro JE,
Vado-Solis I, Perez-Osorio C, Fredeking. TM. Modulation of cytokine and cytokine receptor/antagonist by treatment
with doxycycline and tetracycline in patients with dengue fever. Clin Dev
Immunol 2011; 2011:370872. https://doi.org/10.1155/2011/370872
28. Global Strategy for Dengue Prevention and Control
2012-2020. WHO Library 2012.