Incidencia de lesión renal aguda en pacientes obesos sometidos a cirugía cardíaca
[Incidence
of acute kidney injury in obese patients undergoing cardiac surgery]
Albano Urquhart,* Alfonso Peralta, Marcelo Pederzani, Fernando Ferreira, Belinda Figueredo, Hugo Bianco
Universidad Nacional de Asunción, Facultad de Ciencias Médicas, Hospital de Clínicas, San Lorenzo, Paraguay
* Correspondencia: gaeuz19@gmail.com
Los
autores no declaran conflictos de intereses.
Resumen
Introducción: Se considera que una persona tiene obesidad si
su índice de masa corporal es ≥30 kg/m2, lo que se asocia con desenlaces clínicos adversos. Cada vez hay más
candidatos obesos a cirugía cardíaca, pues la prevalencia de la obesidad está
aumentando. El objetivo de este estudio fue determinar la incidencia de lesión
renal aguda en pacientes obesos sometidos a cirugía cardíaca, en la UCI del
Hospital de Clínicas, Paraguay. Diseño: Cohorte
retrospectiva.Participantes y
criterios de inclusión: Adultos sometidos a
cirugía cardíaca, internados en la UCI, entre 2016 y 2019. Se incorporaron 77
pacientes consecutivos, emparejado requerido de 16/53 (obeso/no obeso). No se
realizaron intervenciones. Variables de
desenlace: Incidencia de
lesión renal aguda en obesos, días de internación y ventilación mecánica,
frecuencias de traqueostomía y lesión renal aguda y su estadio según el KDIGO,
requerimiento de hemodiálisis, tasa de mortalidad. Resultados: Hombres 66%, edad promedio de la muestra 54.12
± 16.07, mediana de EuroSCORE 4. Las cohortes de obesos/no obesos fueron bien
emparejadas con similares variables prequirúrgicas. La revascularización
miocárdica fue la cirugía más prevalente. La frecuencia de pacientes obesos fue
del 31% (24 pacientes). La frecuencia de lesión renal aguda en la muestra fue
del 62% y la incidencia en la cohorte de obesos fue del 79% (RR 1,44; p
<0,05). Con respecto a los desenlaces secundarios, el subgrupo de obesos
tuvo peores resultados en días de internación y ventilación mecánica,
hemodiálisis, traqueostomía y mortalidad. Conclusiones: La cohorte de obesos sometidos a cirugía
cardíaca tuvo un peor desempeño en todos los desenlaces adversos.
Palabras clave: Obesidad; procedimientos quirúrgicos
cardíacos; lesión renal aguda, cuidados críticos.
Abstract
Introduction: Obesity is defined by body mass index ≥30 kg/m2, which is associated with adverse clinical
outcomes. Due to the increase in its prevalence, there is an increasing number
of obese candidates for cardiac surgery. The objective of this study was to
determine the incidence of acute kidney injury in obese patients undergoing
cardiac surgery, in the ICU at the Clinical Hospital, Paraguay. Design: Retrospective cohort. Participants and inclusion criteria: Adults undergoing cardiac surgery, admitted to
the ICU between 2016 and 2019. A total of 77 patients were recruited
consecutively, for a required pairing of 16/53 (obese/non-obese). No
interventions were performed. Outcomes: Incidence of acute kidney injury in obese
patients, days of hospitalization and mechanical ventilation, frequency of
tracheostomy, acute kidney injury and its staging
according to KDIGO, hemodialysis requirement,
mortality. Results: Male 66%. The mean age of the sample was 54.12 ±
16.07, the median EuroSCORE was 4. The obese/non-obese cohorts were well-matched with similar presurgical variables. Myocardial
revascularization was the most prevalent surgery. The frequency of obese patients was 31% (24 patients). The frequency of
acute kidney injury was 62% and the incidence in the obese cohort was 79% (RR:
1.44, p <0.05). Secondary outcomes: the obese subgroup had worse results in
days of hospitalization and mechanical ventilation, frequency of hemodialysis,
tracheostomy and mortality. Conclusions: The obese cohort that
underwent cardiac surgery performed worse in all adverse outcomes.
Key words: Obesity; cardiac surgical procedures; acute
kidney injury; critical care.
Introducción
La persona obesa, definida como aquella con un índice de masa corporal (IMC) ≥30 kg/m2, tiene un mayor riesgo de padecer enfermedades cardíacas, hipertensión arterial, diabetes mellitus 2 y clásicamente se la ha asociado con gran cantidad de resultados adversos en varios escenarios de la práctica clínica.1,2 Las proyecciones de la Organización Mundial de la Salud en 2014 muestran que más de 1900 millones de adultos tenían sobrepeso, de los cuales más de 600 millones eran obesos. Alguna vez considerados solo un problema de los países de ingresos altos, el sobrepeso y la obesidad se están incrementando en los países de ingresos bajos.1-3
Se trata de una población particular de pacientes que ha sido poco estudiada y que representa excepciones en todos los aspectos de la medicina, desde la patología hasta la terapéutica (fisiología respiratoria, farmacocinética, etc.) y, en la bibliografía sobre medicina crítica y cirugía cardiovascular, la carencia de información es similar. Existe evidencia de que la obesidad dificulta el destete de la ventilación mecánica, prolongando así los días de internación.4,5 De forma inesperada, hay estudios que reportan un mejor desenlace clínico de los pacientes obesos con neumonía extrahospitalaria, sepsis y shock séptico, así como con insuficiencia cardíaca, síndrome coronario agudo, accidente cerebrovascular, etc., a lo que se denomina “paradoja de la obesidad”. Se han planteado varias hipótesis para explicar este fenómeno: una reserva metabólica aumentada en las personas obesas, catabolismo proteico balanceado, respuesta inmune favorable por la producción de adipocinas (factor de necrosis tumoral a, leptina, adiponectina), algunas de ellas, reguladoras de la respuesta de células T.6-8
La lesión renal aguda (LRA) es una complicación grave de toda cirugía mayor, se relaciona con una morbimortalidad aumentada, prolongación de los días de internación y costos excesivos. Pero, ¿qué sabemos de estos fenómenos en pacientes obesos sometidos a cirugía cardíaca? Algunos estudios muestran peores desenlaces en pacientes con un IMC elevado, sobre todo LRA, días de internación y gastos; y otros muestran, de forma casi impensada, mejores resultados en términos de mortalidad.9-12
En nuestro medio, un estudio informa una prevalencia de obesidad del 30% en la Unidad de Cuidados Intensivos (UCI) polivalente, pero con una población muy heterogénea, lo que limita las conclusiones en grupos específicos de pacientes.13 Esta investigación es interesante considerando la cantidad creciente de pacientes obesos y la poca información disponible en la casuística local y regional. El objetivo de este estudio fue determinar la incidencia de LRA en pacientes obesos después de una cirugía cardiovascular.
Pacientes y Métodos
Diseño y población
Se llevó a cabo un
estudio analítico, longitudinal de cohorte, retrospectivo. La investigación
tuvo lugar en el Hospital de Clínicas, dependiente de la Universidad Nacional
de Asunción, ubicado en la ciudad de San Lorenzo, Paraguay. Cuando se llevó a
cabo el estudio, dicho centro hospitalario contaba con 18 camas en la UCI de
adultos polivalentes, con un flujo aproximado de cirugías cardiovasculares de
50-60 por año (las más frecuentes eran las de reperfusión miocárdica (45-60%),
seguidas de las valvulares (20-40%), y una tasa de mortalidad estimada del
5-7%. Los datos se recolectaron en 2019.
Los criterios de inclusión fueron:
pacientes >18 años, internados en la UCI, sometidos a cualquier forma de
cirugía cardíaca, programada o de urgencia, entre enero de 2016 y septiembre de
2019. Se evaluaron 1724 expedientes médicos del archivo, por lo que no fue
necesario obtener el consentimiento informado. Se descartaron las fichas
ilegibles o incompletas; también los casos de muerte durante la cirugía o con
menos de 24 h de internación en la UCI. Se excluyeron los pacientes con
enfermedad renal crónica en tratamiento sustitutivo renal antes del
procedimiento quirúrgico. De este modo, se incluyeron solo aquellos con valores
de creatinina alterada o con hallazgos ecográficos sugerentes de enfermedad
renal crónica. Se analizaron los datos de la muestra completa y por cohortes
(obesos/no obesos).
Se revisó la bibliografía de donde se
obtuvieron los datos de frecuencias de los desenlaces y se calculó el tamaño de
la muestra con el programa Epidat 3.1. Teniendo en cuenta una frecuencia de LRA
esperada del 38% y 4% en pacientes obesos y no obesos, respectivamente,
sometidos a cirugía cardíaca,13-15 con una proporción entre grupos de 1:3, una
potencia del 90% y un intervalo de confianza del 95%, mostrando un emparejado
requerido de 16/53 (expuesto/no expuesto − obesos vs. no obesos). Se recolectaron
los datos de 77 pacientes consecutivos.
Variables de interés
Preoperatorias: sexo, edad, EuroSCORE, creatinina al ingreso, fracción de eyección, diabetes mellitus 2, enfermedad pulmonar obstructiva crónica, síndrome coronario agudo previo, endoprótesis coronaria previa, cirugía cardíaca previa, fibrilación auricular, IMC, enfermedad renal crónica.
Operatorias: tipo de cirugía, tiempo de circulación extracorpórea, tiempo de paro cardíaco.
Posoperatorias y desenlaces: incidencia de LRA en pacientes obesos sometidos a cirugías cardíacas en la UCI (objetivo primario), días de internación, días de ventilación mecánica, frecuencia de traqueostomía, frecuencia de LRA y su estadio según las guías Kidney Disease: Improving Global Outcomes (KDIGO), frecuencia de requerimiento de terapia de reemplazo renal (hemodiálisis), tasa de mortalidad durante la estancia en la UCI.16-26
Análisis estadísticos
Se confeccionó un formulario informático con las variables de estudio. Las variables de distribución normal se expresan en medias y proporciones, y las de distribución asimétrica, en medianas. Se presentan los resultados de la muestra general y por subgrupos (obesos vs. no obesos). Se calcularon las frecuencias de los diferentes estadios de LRA estratificados por cohortes. Se comprobó la distribución normal de los datos. Las medias de datos con distribución normal, con varianzas iguales se compararon usando la prueba t. Los datos con distribución no normal se compararon con la prueba de suma de rangos de Mann-Whitney y la comparación de las variables nominales, con la prueba de ji al cuadrado. Se realizaron comparaciones entre grupos para los diferentes desenlaces y se consideró estadísticamente significativo un valor p <0,05.
Para la asimilación de los datos, se utilizaron programas estadísticos, como EpiDat, SPSS 15 y Microsoft Office Excel.
Cuestiones éticas
Se consideró la confidencialidad de los pacientes, se aseguró que sus identidades no serán detalladas en ningún tipo de publicación. Se consideró el principio de no maleficencia, ya que este estudio no constituye ningún riesgo para los participantes, porque no se realizó ninguna forma de intervención.
Resultados
De un total de aproximadamente 1724 historias clínicas desde enero de 2016 hasta septiembre de 2019, se analizaron 77 fichas de pacientes consecutivos sometidos a cirugía cardíaca que cumplían con los criterios de inclusión. Cincuenta y un pacientes eran hombres (66%) y 26, mujeres (34%). La edad promedio de la muestra era de 54.12 ± 16.07. La mediana del EuroSCORE de la muestra era de 4. Los demás datos descriptivos se detallan en la Tabla 1. Los datos clínicos perioperatorios descriptivos de importancia, por cohortes se resumen en la Tabla 2.
|
Tabla 1 Características preoperatorias de la muestra
(n = 77) |
|
|
|
Estadísticos descriptivos |
|
Edad (años) |
54.12 ± 16.07 |
|
Sexo masculino (%) |
66 |
|
EuroScore |
4* (0-9) |
|
0-2 (riesgo bajo) |
18 (23%) |
|
3-5 (riesgo medio) |
41 (53%) |
|
≥6 (riesgo elevado) |
18 (23%) |
|
Creatinina al ingresar (mg/dl) |
1,1* (0,4-11,5) |
|
Fracción de eyección (%) |
61* (19-75) |
|
Diabetes mellitus 2 (%) |
26 |
|
EPOC (%) |
4 |
|
SCA previo (%) |
31 |
|
Endoprótesis coronaria previa (%) |
6 |
|
Cirugía cardíaca previa (%) |
8 |
|
Fibrilación auricular (%) |
8 |
|
ERC preoperatoria (%) |
14 |
|
Índice de masa corporal |
28* (19-41,2) |
|
Los datos se presentan como frecuencias, (*)
medianas (mín.-máx.), excepto la edad (media y desviación estándar). EPOC =
enfermedad pulmonar obstructiva crónica, SCA = síndrome coronario agudo, ERC
= enfermedad renal crónica. |
|
|
Tabla 2 Variables perioperatorias por cohortes (n =
77) |
|||
|
|
Estadísticos descriptivos |
|
|
|
|
Obesos (24) |
No obesos (53) |
p |
|
Factores prequirúrgicos |
|
|
|
|
Edad (años) |
56* |
59* |
0,75 |
|
Sexo masculino (%) |
18 (75%) |
33 (62%) |
0,27 |
|
EuroScore |
4* |
3* |
|
|
0-2 (riesgo bajo) |
7 (29%) |
11 (21%) |
0,25 |
|
3-5 (riesgo medio) |
12 (50%) |
29 (55%) |
0,62 |
|
≥6 (riesgo elevado) |
5 (21%) |
13 (24%) |
0,77 |
|
Creatinina al ingresar (mg/dl) |
1,18* |
1,09* |
0,23 |
|
Fracción de eyección (%) |
61* |
60* |
0,78 |
|
Diabetes mellitus 2 (%) |
7 (29%) |
13 (24,5%) |
0,66 |
|
EPOC (%) |
1 (4%) |
2 (4%) |
0,96 |
|
SCA previo (%) |
7 (29%) |
17 (32%) |
0,79 |
|
Endoprótesis coronaria previa (%) |
1 (4%) |
4 (7,5%) |
0,57 |
|
Cirugía cardíaca previa (%) |
3 (12,5%) |
3 (6%) |
0,3 |
|
Fibrilación auricular (%) |
2 (8%) |
4 (7,5%) |
0,9 |
|
ERC preoperatoria (%) |
5 (21%) |
6 (11%) |
0,26 |
|
Factores quirúrgicos |
|
|
|
|
Circulación extracorpórea (min) |
91.8 ± 43.3 |
118 ± 53.5 |
0,037 |
|
Tiempo de paro (min) |
77.2 ± 39.5 |
98.7 ± 49.4 |
0,065 |
|
Revascularización coronaria |
9 (37,5%) |
17 (32%) |
0,64 |
|
RVM |
2 (8%) |
5 (9%) |
0,87 |
|
RVAo |
5 (21%) |
13 (24,5%) |
0,72 |
|
Cirugía de Bentall |
4 (17%) |
3 (6%) |
0,12 |
|
Más de una cirugía |
0 |
7 (13%) |
0,06 |
|
Otra cirugía |
4 (17%) |
8 (15%) |
0,86 |
|
Los datos se presentan como frecuencias,
medianas (*), excepto los tiempos de circulación extracorpórea y de paro
(media y desviación estándar). EPOC = enfermedad pulmonar obstructiva
crónica, SCA = síndrome coronario agudo, ERC = enfermedad renal crónica, RVM
= recambio de válvula mitral, RVAo = recambio de válvula aórtica. |
|||
La cirugía de revascularización miocárdica fue la más reiterada, con una frecuencia del 34%, seguida de la cirugía de recambio valvular aórtico (23%), un grupo heterogéneo de “otras” cirugías, generalmente de menor complejidad (15%) y, por último, el recambio valvular mitral (9%), la cirugía de Bentall (9%) y múltiples cirugías (9%).
La frecuencia de obesidad fue del 31% (24 pacientes): grado I 18 pacientes (23,3%), grado II 5 pacientes (6,5%) y un solo obeso mórbido (1,2%). Cabe destacar que la frecuencia de pacientes con sobrepeso fue del 40% (31 casos). No había pacientes con criterios de desnutrición por el IMC.
La frecuencia de LRA en toda la muestra (cualquier estadio KDIGO) fue del 62%, y su distribución por estadio y agrupado por cohortes se muestra en la Figura. La incidencia de LRA en la cohorte de pacientes obesos llegó al 79% (riesgo relativo 1,44; p <0,05).
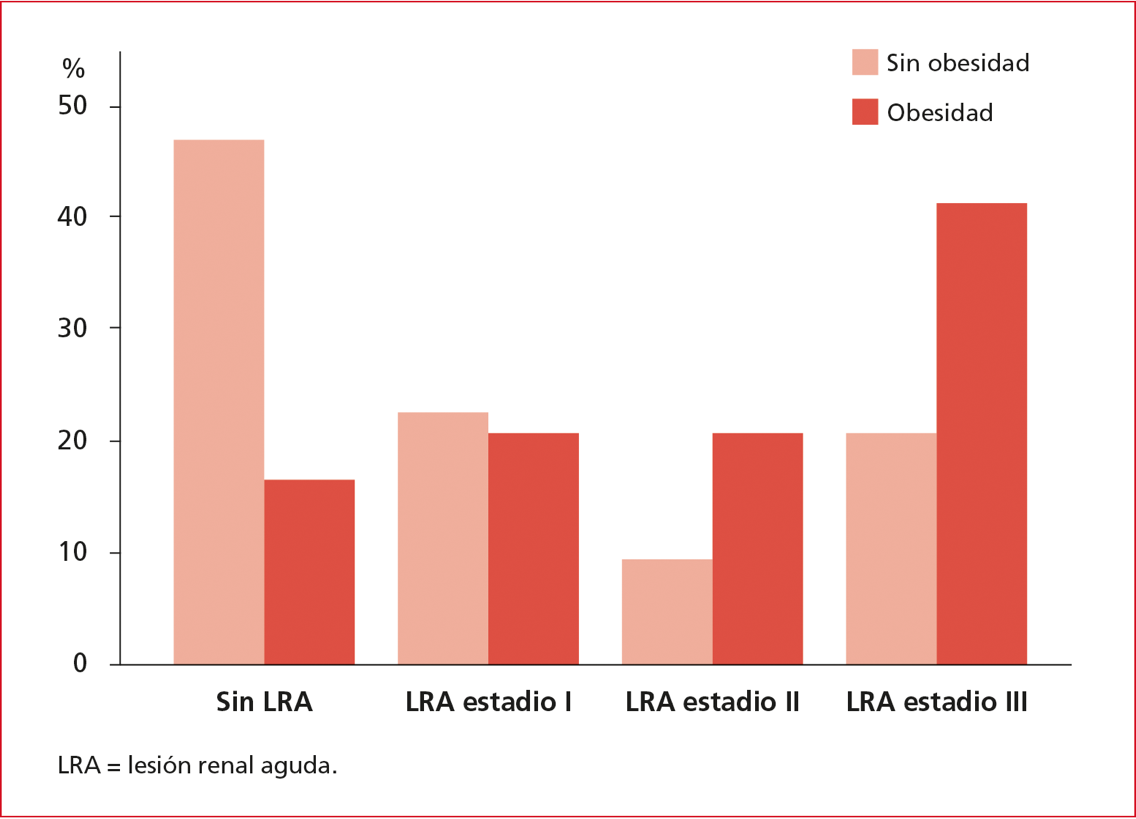
Figura. Distribución de lesión renal aguda por
estadios estratificados por cohortes (n = 77).
Por último, en la Tabla 3, se resumen todos los análisis bivariados de los desenlaces secundarios por cohortes. Se realizaron las pruebas estadísticas correspondientes según el tipo de variable, previo estudio de la normalidad de la distribución de datos, en el caso de las variables continuas.
|
Tabla 3 Desenlaces secundarios por cohortes (n = 77) |
||||
|
|
Obesos (24) |
No obesos (53) |
RR |
p |
|
Días de internación en UCI |
8 |
5 |
|
0,176 |
|
Ventilación mecánica (días) |
2 |
1 |
|
0,014 |
|
KDIGO 1 (%) |
4 (17%) |
13 (24,5%) |
0,67 |
0,44 |
|
KDIGO 2 (%) |
5 (21%) |
5 (9%) |
2,2 |
0,16 |
|
KDIGO 3 (%) |
10 (42%) |
11 (21%) |
2 |
0,056 |
|
Hemodiálisis posoperatoria |
9 (37,5%) |
7 (13%) |
2,8 |
0,01 |
|
Traqueostomía (%) |
4 (17%) |
2 (4%) |
4,4 |
0,051 |
|
Óbitos (%) |
7 (29%) |
6 (11%) |
2,5 |
0,055 |
|
RR = riesgo relativo, UCI = Unidad de
Cuidados Intensivos, KDIGO = Kidney Disease Improving Global Outcomes. |
||||
Discusión
Se han publicado algunas investigaciones sobre la obesidad; estos estudios han llegado a conclusiones diversas; por lo tanto, existe cierta incertidumbre sobre este tópico. Clásicamente considerada como una comorbilidad irrefutable, algunos autores subrayan que este grupo de pacientes podría tener cierta “ventaja” cuando se trata de una enfermedad crítica. En Paraguay, dos de tres habitantes exceden su peso ideal para la talla, y uno de cada cuatro (23%) es obeso.27 En la UCI, la frecuencia de pacientes con IMC >30 parece no diferir mucho de la de la población en general, ronda el 30%, según Goiburu et al13 Sobre la base de estos interrogantes, llevamos a cabo esta investigación para evaluar la evolución de los pacientes obesos sometidos a cirugía cardíaca en nuestro medio.
La incidencia de pacientes obesos que desarrollan LRA fue muy alta en nuestra casuística (79%), se podría decir que muchos de los casos corresponden a una LRA de estadio bajo; sin embargo, prácticamente el 40% de los pacientes obesos sometidos a una cirugía cardíaca requirió terapia de reemplazo renal durante su internación en la UCI, lo que se correspondió con el resultado primario y con todas las consecuencias que implican. Además, la frecuencia de LRA en la muestra total (obesos + no obesos) fue muy elevada (62%) y el estadio KDIGO 3 fue el más prevalente. Desde la perspectiva de la LRA, también se observa una tendencia a mayor aparición de pacientes obesos conforme progresa la lesión renal (Figura), lo cual refuerza nuestro hallazgo. Los estudios de Vargo et al y O’Sullivan et al concuerdan en la asociación entre LRA y pacientes obesos sometidos a cirugía cardíaca, ambos estudios retrospectivos (uno de ellos con una muestra importante de pacientes); el primero, sin embargo, comunica un probable beneficio en la tasa de mortalidad.28,29
De acuerdo con los resultados secundarios, prácticamente todos los pacientes obesos empeoraron, salvo los de estadio KDIGO 1, en quienes la obesidad parece actuar como un “factor protector”; no obstante, esta pequeña ventaja se ve opacada por mucho, pues los estadios más avanzados de LRA son los de peor pronóstico y también fueron los más prevalentes en este subgrupo. Tanto los días en ventilación mecánica como los de internación aumentaron en la cohorte de obesos, con peores resultados y probablemente un aumento de los costos. En la bibliografía extranjera, los resultados son variables. Hysi et al no hallaron una diferencia en la mortalidad en su estudio retrospectivo de más de 3500 pacientes; si bien sus objetivos se centraron en contrastar la obesidad grados II y III contra los de IMC ≤34,9.30 Además, llama la atención que los pacientes en el grupo con mayor grado de obesidad eran significativamente más jóvenes, aunque con más comorbilidades, lo que pudo generar un sesgo. Comparativamente, en nuestra casuística, los participantes son notoriamente más adultos, pero las cohortes están muy bien emparejadas por edad, puntajes de EuroSCORE y las demás comorbilidades preoperatorias, si bien la cohorte de obesos contaba con más enfermos renales crónicos. Stamou et al y Mariscalco et al observaron beneficios en varios desenlaces en los pacientes obesos y, de manera consistente, en la supervivencia posoperatoria, hallazgos francamente opuestos a los descritos aquí.31 Ghanta et al demuestran que no solo la obesidad está asociada a peores resultados, sino que también los gastos están aumentados.32 No estudiamos el aspecto administrativo entre subgrupos, pero como todos los resultados fueron desfavorables en la cohorte de obesos, se puede asumir que los costos son más elevados.
La mayor frecuencia de traqueostomías en la cohorte de obesos nos indica que el destete de la ventilación mecánica en estos pacientes es más dificultoso y va de la mano con los demás desenlaces empeorados. Y, por último, la frecuencia de óbitos en la subpoblación con IMC >30 (1 de cada 3 obesos) nos muestra que la paradoja de la obesidad, en nuestro medio y en este particular grupo de pacientes sometidos a cirugía cardíaca, no se cumple.
Entre las fortalezas de nuestro estudio, podemos citar que los grupos están balanceados en casi todos los demás factores de confusión conocidos, incluso en casos como la edad y los tiempos de circulación y paro, los integrantes de la cohorte de obesos están levemente “aventajados”. Otro punto fuerte constituye que, según nuestro conocimiento, este es el primer estudio en nuestro medio con estas conclusiones, casi no contamos con evidencia local o regional para contrastar nuestros resultados; además, como el estudio de Goiburu et al, la frecuencia de obesidad en ambas investigaciones es similar, dando validez interna a nuestros resultados. Este dato reviste mucha importancia, puesto que, pese a ser muestras con enfermedades distintas, nos arroja un valor estimado de la casuística de obesidad en pacientes críticos en nuestro medio que parece ser relativamente confiable.
Varias limitaciones de nuestra investigación para considerar. En primer lugar, en el análisis de los datos, no se tuvieron en cuenta varios factores de riesgo en cirugía cardíaca asociados a malos desenlaces, como transfusión de hemocomponentes (peri y posoperatoria), complicaciones infecciosas y operatorias (reintervenciones), lo cual podría cambiar el pronóstico de las cohortes. Segundo, las variables dependientes fueron dicotomizadas, a fin de facilitar el manejo de los datos y la complejidad de las pruebas estadísticas, a veces, no se obtuvieron resultados significativos. Estos datos siguen teniendo valor, y muestran una tendencia numérica no despreciable en el contexto global. Tercero, la muestra relativamente pequeña nos impidió hacer una apropiada aleatorización, lo cual nos pudo llevar a incurrir en sesgos por mala toma de la muestra poblacional.
Nuestra investigación puede ser considerada pionera en el ámbito local, con conclusiones robustas y debe ser tenida en cuenta para estudios futuros con mayor potencia estadística, a fin de generalizar los hallazgos.
Conclusiones
La incidencia de LRA en la población
obesa sometida a cirugía cardíaca fue del 79%, con un riesgo relativo aumentado
y estadísticamente significativo. La frecuencia de obesidad en la muestra fue
del 31% y la de LRA, del 62%, la mayoría tenía un estadio KDIGO 3. Todos los
desenlaces secundarios adversos (salvo LRA estadio KDIGO 1) son más frecuentes
en la población obesa sometida a cirugía cardíaca, algunos estadísticamente
significativos.
Bibliografía
1.
Organización Mundial de la Salud. Obesidad y sobrepeso.
[Consulta: 5 de mayo, 2019] Disponible en: http://www.who.int/mediacentre/factsheets/fs311/es/
2.
Organización Panamericana de la Salud. Prevención de la obesidad. [Consulta: 5 de mayo,
2019]. Disponible en: http://www.paho.org/chi/index.php?option=com_content&view=article&id=179:obesidad&Itemid=1005
3.
World
Health Organization. Obesity: Preventing and Managing the Global Epidemic:
Report on a WHO Consultation. World Health Organ Tech Rep Ser 2000; 894: i–xii, 1-253. PMID: 11234459
4.
Tjeertes
E, Hoeks S, Beks S, Valentijn T, Stolker RJ. Obesity – a risk factor for postoperative complications in general surgery? BMC
Anesthesiol 2015; 15: 112. https://doi.org/10.1186/s12871-015-0096-7
5.
Fernandez-Bustamante
A, Hashimoto S, Serpa Neto A, Repine J. Perioperative lung protective
ventilation in obese patients. BMC Anesthesiol 2015; 15: 56. https://doi.org/10.1186/s12871-015-0032-x
6.
Braun N,
Gomes F, Schuetz P. “The
obesity paradox” in disease – is the
protective effect of obesity true? Swiss Med Wkly 2015; 145: w14265. https://doi.org/10.4414/smw.2015.14265
7.
Carnethon
M, Khan S. An apparent obesity paradox in cardiac surgery. Circulation 2017;
135(9): 864-866. https://doi.org/10.1161/CIRCULATIONAHA.117.026856
8.
Kuperman
E, Showalter J, Lehman E, Leib A, Kraschnewski J. The impact of obesity on
sepsis mortality: a retrospective review. BMC Infect Dis 2013; 13: 377. https://doi.org/10.1186/1471-2334-13-377
9.
Danziger
J, Chen K, Lee J. Obesity, acute kidney injury, and mortality in critical
illness. Crit Care Med 2016; 44(2): 328-334. https://doi.org/10.1097/CCM.0000000000001398
10. Chacon MM, Cheruku S, Neuburger P. Perioperative care
of the obese cardiac surgical patient. J Cardiothorac Vasc Anesth 2018; 32(4):
1911-1921. https://doi.org/10.1053/j.jvca.2017.12.025
11. Stamou S, Nussbaum M, Stiegel R, et al. Effect of body
mass index on outcomes after cardiac surgery: is there an obesity paradox? Ann Thorac
Surg 2011; 91(1): 42-47. https://doi.org/10.1016/j.athoracsur.2010.08.047
12. Nieto-Ríos J, Bello D. Lesión renal aguda 2018. Disponible en: https://www.researchgate.net/publication/324243772
13. Goiburu ME, Zelaya V, Alé L, Figueredo C, Peralta A, Bianco H. Prevalence of obesity and its
relationship with the outcome in critical patients. Clin Nutr 2014; 33:
S139-S140. https://doi.org/10.1016/s0261-5614(14)50362-7
14. Thiele R, James I, Mitchell R. AKI associated with
cardiac surgery. Clin J Am Soc Nephrol 2015; 10(3): 500-514. https://doi.org/10.2215/CJN.07830814
15. Wardell S, Wall A, Reid JK. The association between obesity
and outcomes in critically ill patients. Can Respir J 2015; 22(1): 23-30. https://doi.org/10.1155/2015/938930
16. Eknoyan G, Lameire N. KDIGO Clinical Practice
Guideline for Acute Kidney Injury. Kidney Int 2012; 2(1): 1-138. Disponible
en: https://kdigo.org/wp-content/uploads/2016/10/KDIGO-2012-AKI-Guideline-English.pdf
17. Pavlakou P, Liakopoulos V. Oxidative stress and acute
kidney injury in critical illness: Pathophysiologic
mechanisms-biomarkers-interventions, and future perspectives. Oxid Med Cell
Longev 2017; 2017: 6193694. https://doi.org/10.1155/2017/6193694
18. Poston J, Koyner J. Sepsis associated acute kidney
injury: state of the art review. BMJ 2019; 364: k4891. https://doi.org/10.1136/bmj.k4891
19. Peerapornratana S, Manrique-Caballero C, Gómez H, Kellum J. Acute kidney injury from sepsis:
current concepts, epidemiology, pathophysiology, prevention and treatment.
Kidney Int 2019; 96(5): 1083-1099. https://doi.org/10.1016/j.kint.2019.05.026
20. Boltansky
A, Bassa C, Melani S, et al. Incidencia de la injuria renal aguda en unidad de
paciente crítico y su mortalidad a 30 días y un año. Rev Med Chile 2015; 143(9). https://doi.org/10.4067/S0034-98872015000900003
21. Wang Y, Bellomo R. Cardiac surgery-associated acute
kidney injury: risk factors, pathophysiology and treatment. Nat Rev Nephrol
2017; 13(11): 697-711. https://doi.org/10.1038/nrneph.2017.119
22. Himmelfarb J, Chertow GM, McCullough PA, et al.
Perioperative THR-184 and AKI after cardiac surgery. J Am Soc Nephrol 2018; 29(2):
670-679. https://doi.org/10.1681/ASN.2017020217
23. Englberger L, Suri RM, Li Z, et al. Clinical accuracy
of RIFLE and Acute Kidney Injury Network (AKIN) criteria for acute kidney
injury in patients undergoing cardiac surgery. Crit Care 2011; 15(1): R16. https://doi.org/10.1186/cc9960
24. Schmidt D, Gomes de Araújo T, Coelho A. Critically ill obese patients: a challenge in weaning
from invasive mechanical ventilation. Revista HCPA 2012; 32(1): 24-29. https://seer.ufrgs.br/hcpa/article/view/21103
25. Danziger J, Chen K, Lee J, et al. Obesity, acute
kidney injury, and mortality in critical illness. Crit Care Med 2016; 44(2):
328-334. https://doi.org/10.1097/CCM.0000000000001398
26. Pepper DJ, Demirkale CY, Sun J, et al. Does obesity protect
against death in sepsis? A
retrospective cohort study of 55,038 adult patients. Crit Care Med 2019; 47(5):
643-650. https://doi.org/10.1097/CCM.0000000000003692
27. Ministerio
de Salud Pública y Bienestar Social. Día nacional contra la obesidad: 2 de cada 3
paraguayos tiene exceso de peso. [Consulta: 10 de octubre, 2019]. Disponible
en: https://www.mspbs.gov.py/portal/16292/dia-nacional-contra-la-obesidad-2-de-cada-3-paraguayos-tiene-exceso-de-peso.html
28. Vargo P, Steffen R, Bakaeen F, Navale S, Soltesz EG.
The impact of obesity on cardiac surgery outcomes. J Card Surg 2018; 33(10):
588-594. https://doi.org/10.1111/jocs.13793
29. O’Sullivan
K, Byrne J, Hudson A, et al. The effect of obesity on acute kidney injury after
cardiac surgery. J Thorac Cardiovasc Surg 2015; 150(6): 1622-1628. https://doi.org/10.1016/j.jtcvs.2015.08.082
30. Hysi I, Pincon C, Guesnier L, et al. Results of
elective cardiac surgery in patients with severe obesity (body mass index ≥35 kg/m2). Arch Cardiovasc Dis 2014; 107(10): 540-545.
https://doi.org/10.1016/j.acvd.2014.06.004
31. Mariscalco G, Wozniak M, Dawson A, et al. Body-mass
index and mortality among adults undergoing cardiac surgery: a nationwide study
with a systematic review and meta-analysis. Circulation 2016; 135(9): 850-863. https://doi.org/10.1161/CIRCULATIONAHA.116.022840
32. Ghanta R,
LaPar D, Zhang Q, et al. Obesity
increases risk-adjusted morbidity, mortality, and cost following cardiac
surgery. J Am Heart Assoc 2017; 6(3): e003831. https://doi.org/10.1161/JAHA.116.003831